Arthrosen des Schultergürtels
1. Acromioclavicular-(AC)-Gelenksarthrose / Schultereckgelenksarthrose
Der menschliche Schultergürtel besteht je Seite aus vier Gelenken, dem Schulterhauptgelenk (Glenohumeralgelenk), dem Schultereckgelenk (Acromioclaviculargelenk / AC-Gelenk), welches die bewegliche Verbindung zwischen Schlüsselbein und Schulterblatt herstellt und dem sog. Sternoclaviculargelenk (SC-Gelenk), welches das innere Ende des Schlüsselbeines („Clavicula“) mit dem Brustbein („Sternum“) verbindet. Das Schulterblatt (die „Skapula“) wiederum gleitet auf den Rippenbögen der Brustwand und ermöglicht so den besonders großen Bewegungsumfang der Arme über dem Kopf. Das Schulterblatt ist über die beiden gelenkigen Verbindungen des Schlüsselbeines mit dem Brustkorb verbunden, ansonsten wird es nur von Muskelschlingen geführt und gehalten.
In erweiterter funktioneller Betrachtung kann man die Brustwirbelsäule als 5. Schultergelenk betrachten, da deren Formgebung direkte Auswirkung auf die Ausrichtung des Schulterblattes hat.
Alle Gelenke des Schultergürtels können von einem Schwund des Gelenkknorpels und einem zunehmenden Gelenkverschleiß betroffen sein.
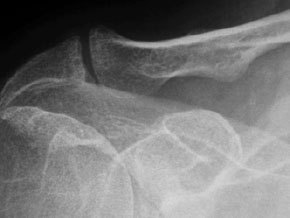
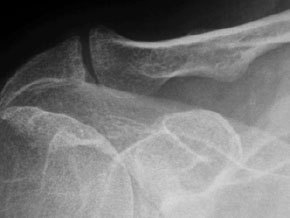
Radiologisches Bild einer Schultereckgelenks-Artrose mit Knochenneubildung und Zysten des Gelenk nahen Knochens.
Diagnose
Am häufigsten ist das AC-Gelenk von einer Arthrose betroffen. Diese tritt typischerweise durch Schmerzen im Bereich des Schulterdaches, v.a. beim Liegen auf der Seite oder bei / nach Belastung der Schulter auf. Häufig besteht eine Schmerzausstrahlung in Richtung Halsregion.
Bei der klinischen Untersuchung findet sich typischerweise ein punktueller Druckschmerz über dem in der Regel gut tastbaren Gelenk, der sich beim Heranführen des Armes zum Körper, bzw. bei maximaler Anhebung des Armes verstärkt.
In fortgeschrittenem Stadium kann die Diagnose mit einer konventionellen Röntgen – Zielaufnahme ( „Zanca- View“) gestellt werden, frühe Erscheinungsformen zeigen sich im MRT (der Kernspintomographie) durch lokale Entzündungszeichen.
Therapie
Konservative Therapie:
Gerade bei Frühformen resultieren die typischen Schmerzen häufig durch entzündliche Prozesse, die durch den Abrieb von Knorpelmaterial initiiert werden.
In dieser Phase ist ein medikamentöser Therapieversuch mit oralen, nichtsteroidalen Entzündungshemmern sinnvoll. Effektiver und nahezu frei von Nebenwirkungen ist die direkte Einspritzung einer geringen Dosis Kortison in das Gelenk.
Solange der Knorpelbelag des Schultereckgelenkes noch nicht vollständig verbraucht ist, kann unserer Erfahrung nach eine intraartikuläre Hyaluronsäure-Behandlung versucht werden, um den fortschreitenden Gelenkverschleiss zu bremsen und Entzündungsprozesse einzudämmen. Anders als an den großen Gelenken des menschlichen Körpers liegen bezüglich der Wirksamkeit jedoch keine aussagekräftigen Studien vor.
Physiotherapie hat bei der Arthrose des Schultereckgelenkes keinen signifikanten therapeutischen Nutzen.
Operative Therapie: die AC – Gelenks – Resektion
Bei Scheitern der konservativen Therapie bleibt die operative Erweiterung des Gelenkspaltes als einzige Chance, die sehr störenden Beschwerden zu beseitigen. Hierbei werden zum einen sämtliche entzündlichen Gewebeanteile und der oft zerstörte Discus articularis entfernt. Entscheidend ist, je nach Verengung des Gelenkes die Abtragung von 5-10mm Knochen primär vom Ende des Schlüsselbeines oder auch in geringerem Umfang vom Schulterdach, wodurch verhindert wird, dass die blankgeriebenen Gelenkflächen weiter an einander reiben. Manchmal müssen auch störende Knochen – Neubildungen um das Gelenk herum, die die Sehnenpassage der Rotatorenmanschette einengen können, abgetragen werden.
Mit der Zeit bildet sich in dem erweiterten Gelenkspalt ein Puffer aus Narbenmaterial.
Dieser Eingriff kann in der Regel minimalinvasiv-arthroskopisch und ambulant durchgeführt werden. Bei ausgeprägten Knochenspornen nach oben kann es manchmal sinnvoll sein, den Eingriff über einen direkten Hautschnitt offenchirurgisch auszuführen.
Studien mit guten Fallzahlen berichten über eine Erfolgsrate der arthroskopischen AC-Gelenksresektion von mehr als 90 Prozent.
2. Arthrose des Glenohumeralgelenkes (Omarthrose)
Diagnose
Auch am größten Gelenk des Schultergürtels ist der Belastungsschmerz häufig das früheste Symptom, im Verlauf treten dann typischerweise auch Nacht- und Ruheschmerzen hinzu. Bei fortgeschrittenem Knorpelverlust und abnehmender muskulärer Führung des Gelenkes fühlt der Patient (und Untersucher) ein typisches Gelenkreiben oder „Knarzen“.
Fortgeschrittene Arthrosen des Glenohumeralgelenkes sind eindeutig anhand konventioneller Röntgenaufnahmen zu erkennen.
Problematischer ist der Nachweis von frühen Knorpelschäden, die aufgrund des vergleichsweise dünnen Knorpelüberzuges des Schulterhauptgelenkes selbst hochwertigen Kernspintomographien entgehen können und oft nur als Zufallsbefund bei einer Arthroskopie entdeckt werden.
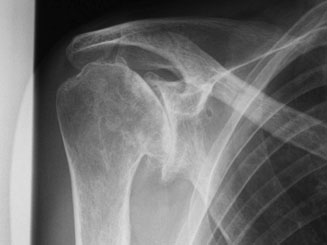
Radiologisches Bild einer fortgeschrittenen Omarthrose mit aufgehobenem Gelenkspalt und Knochenneubildung.
Therapie
Da am Schultergelenk starke Dauerbelastungen, wie sie z.B. beim täglichen Stehen und Gehen auf Hüft- und Kniegelenk treffen, fehlen, führen Arthrosen des glenohumeralen Gelenkes wesentlich seltener zu wirklich limitierenden Schmerzen.
Diese Tatsache spiegelt sich auch in der weitaus selteneren Notwendigkeit einer Kunstgelenkversorgung der Schulter wider: Werden in Deutschland pro Jahr ca. 214.000 künstliche Hüft- und 158.000 Kniegelenke eingesetzt, so wird das Schulterhauptgelenk nur 25.000 Mal pro Jahr ersetzt (Zahlen des HKK Gesundheitsreports 2008-2012)
Konservative Therapie:
In der Frühphase der Erkrankung, solange noch ein gut sichtbarer Gelenkspalt auf den Röntgenaufnahmen zu erkennen ist und größere Knochenneubildungen (Osteophyten) fehlen, ist eine Spritzen-Behandlung mit einer hochwertigen Hyaluronsäure („Visco-Supplementation“ ) zu empfehlen, um den zunehmenden Knorpelverlust aufzuhalten, Entzündungsprozesse einzudämmen und die Schmiereigenschaften des Gelenkes nachhaltig zu verbessern.
Entzündungshemmende orale Medikamente können belastungsbedingte Schmerzausbrüche eindämmen, als Dauertherapie sollten sie aufgrund der Nebenwirkungen auf Magen, Niere und Herz-Kreislaufsystem vermieden werden.
Auch Kortikoide oral oder in das Gelenk sollten allenfalls zur symptomatischen Behandlung genutzt werden, können aber auch bei inoperablen Patienten eine wirksame Dauer-Unterstützung sein, solange die Nebenwirkungen toleriert werden.
Wird das Leben des betroffenen Patienten von Schulterschmerzen und limitierenden Funktionseinschränkungen durch die zunehmende Gelenksteife dominiert, müssen operative Optionen diskutiert werden.
Operative Therapie:
Arthroskopisches Gelenk-Debridement / „Chondroplastik“
Je nach Nebenerkrankungen – Pathologien der langen Bizepssehne, der Rotatorenmanschette, des Labrum u.a. – und Ausprägung des Knorpelverlustes kann eine arthroskopische Intervention in Erwägung gezogen werden. Studien mit allerdings wenig aussagekräftigen Fallzahlen berichten über Verbesserungen der Schmerzsituation und Funktion für eine limitierte Dauer von ca. 2-4 Jahren.
Die sog. „Chondroplastik“ soll durch vorsichtiges Anfräsen des blank liegenden Knochens im Bereich der Gelenkoberfläche eine Ersatzknorpelbildung anregen, um v.a. bei sehr jungen Patienten die Endoprothese u.U. hinauszuzögern.
Die wenigen Studien mit geringen Fallzahlen zeigen unterschiedliche Resultate hinsichtlich Schmerzbesserung und Dauer des OP-Erfolges.
Schulter–Endoprothetik
Sind die Gelenkbeschwerden trotz Ausschöpfen konservativer Behandlungsmöglichkeiten nicht mehr zu ertragen, bleibt nur der Ersatz der zerstörten Gelenkflächen durch ein Kunstgelenk.
Hierdurch kann auch langfristig eine Schmerzfreiheit und nach adäquater Rehabilitationsphase eine signifikante Funktionsverbesserung erreicht werden.
Voraussetzung hierfür ist eine umfassende Erfahrung des Operateurs und die kritische Auswahl der richtigen Endoprothese.
Am Schultergelenk stehen hier zwei konzeptionell völlig unterschiedliche Grundsysteme zur Verfügung, die anatomische – und die inverse Schulter-Endoprothese.
ANATOMISCHE Schulter – (Total-) Endoprothese:
Bei (weitestgehend) intakter Rotatorenmanschette kann eine sog. anatomische, „ungekoppelte“ Prothese gewählt werden. Heutzutage sollten ausnahmslos Systeme der „IV. Generation“ Verwendung finden, welche mit einer frei justierbaren dreidimensionalen Ausrichtung der Kopf-Komponente eine 1 : 1 – Abbildung der individuellen Anatomie des Patienten ermöglichen, und ggf. pathologische Zustände korrigieren können.
Entsprechend dem Seitenbandsystem beim ungekoppelten Oberflächenersatz des Kniegelenkes bleibt die Gelenkführung des Schultergelenkes hierbei den umgebenden Sehnenstrukturen der Rotatorenmanschette überlassen.
Bei der anatomischen Schulter-Total-Endoprothese kann entweder nur der Oberarmkopf ersetzt werden (sog. „HEMIPROTHESE“) oder auch die Gelenkpfannen-Oberfläche erneuert werden (sog. „TOTAL-ENDOPROTHESE“).
Vergleichende Literaturanalysen haben gezeigt, dass die alleinige Versorgung des Oberarmkopfes zu einer signifikant höheren Rate an Revisions-Operationen (Folge-OPs) führt als die Total-Endoprothese, da es zu schnell zu einem Verbrauch der nicht ersetzten Gelenkpfanne und damit erneuten Schmerzen kommt. Gleichzeitig zeigt die Total-Endoprothese die besseren funktionellen Resultate, weswegen der Ersatz beider Gelenkanteile angestrebt werden sollte.

Moderne anatomische Schulter-Total-Endoprothese mit verschiedenen Optionen der Gelenkpfannen-Versorgung.
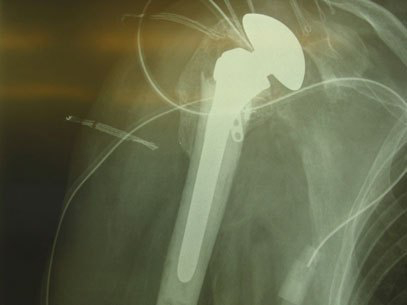
Schulter-Hemi-Prothese in der Frakturversorgung.
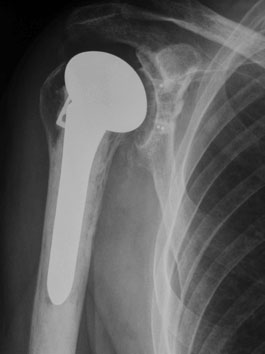
Schulter–Totoal–Endoprothese mit zementierter Schaft- und Glenoidkomponente
Die traditionelle Versorgung der Oberarmseite besteht aus einem zementierten oder zementfrei in den Oberarmknochen eingebrachten Prothesenschaft und einem mit diesem verbundenen, in den drei räumlichen Ebenen einstellbaren Prothesenkopf.
Die klassische Versorgung des arthrotischen Schulterhauptgelenkes mittels zementiertem Schaft und zementierter Pfannenkomponente zeigte Überlebensraten zwischen 70 und 80 Prozent nach 20 Jahren.
Es besteht auch die Möglichkeit, nur die Oberfläche des Oberarmkopfes unter weitestgehendem Erhalt des Oberarmknochens zu ersetzen (sog. „Oberflächenersatz-Prothese“ oder „Copeland-Prothese“).
Das Problem dieser Variante liegt in der deutlich erschwerten Erreichbarkeit der Gelenkpfanne, was sich in einer erhöhten Rate an Nervenschädigungen bei gleichzeitigem Gelenkpfannenersatz bemerkbar gemacht hat. Zudem treten häufig unbemerkte Fehlpositionierungen der „Kappe“ auf, was bei simultanem Ersatz der Gelenkpfanne zu vorzeitiger Lockerung der Pfannenkomponente führen kann.
Seit ca. 7 Jahren existiert als dritte Variante der Oberarm-seitigen Versorgung die Möglichkeit einer „metaphysär verankerten, Schaft-freien Kopfprothese“. Diese verzichtet auf die Verwendung des klassischen Prothesenstieles bei gleichzeitigem Vorteil der besseren Erreichbarkeit der Gelenkpfanne, da der ursprüngliche Oberarmkopf komplett entfernt wird.
Diese Systeme wurden ursprünglich für anatomisch schwierige Ausgangszustände geschaffen, in denen eine klassische Versorgung mit Prothesen-Stiel nicht mehr möglich ist. Aufgrund der einfachen und zeitsparenden OP-Technik hat sie jedoch auch weite Verbreitung in der Standardsituation gefunden.
Die mittelfristigen Resultate sind gut, Langzeitresultate liegen jedoch noch nicht vor.
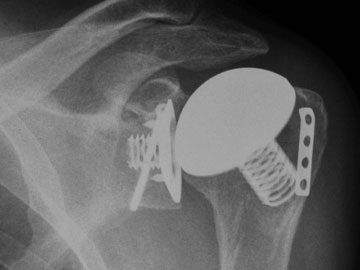
Beispiel einer Schulter-TEP mit metaphysär verankerter Kopfkomponente.
INVERSE Schulter-(Total-) Endoprothese:
Der ausgedehnte Verlust der Rotatorenmanschette führt zum Bild der sog. „Cuff- Arthropathie“: Ohne die Gegenkraft der Rotatorenmuskulatur zieht der äußere Deltamuskel den Oberarmkopf unkontrolliert in Richtung Schulterdach, wodurch eine kraftvolle Armabspreizung nicht mehr möglich ist und die typischen Schmerzen entstehen. Die Gelenkflächen werden durch diese meist über Jahre bestehende unphysiologische Belastung sukzessive zerstört.
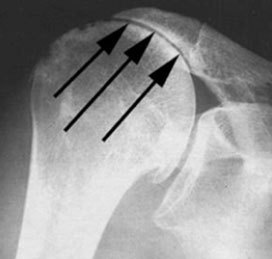
Radiologisches Bild einer „Cuff-Arthropathie“: der Oberarmkopf ist nach oben gestiegen infolge des Funktionsverlustes der Rotatorenmanschette und hat sich bereits in die Unterfläche des Schulterdaches „eingegraben“.
Erfolgt in dieser Situation ein alleiniger Ersatz der natürlichen Gelenkflächen, bleiben Funktion und Schmerzbild unverändert und die Pfannenkomponente, sofern eingesetzt, würde sich relativ rasch auslockern.
Eine ähnliche Situation entsteht häufig bei Brüchen des Oberarmkopfes:
Hier kommt es häufig zu einem Ausreißen der knöchernen Sehnenansätze der Rotatorenmanschette. Diese Knochenstücke können dann unter Verwendung spezieller Frakturschäfte wieder möglichst anatomiegerecht unter gleichzeitigem prothetischem Ersatz des zerstörten Oberamkopfes zusammengefügt werden.
Das Problem ist jedoch, dass sehr oft die Anheilung der Knochenstücke an den Oberarmknochen ausbleibt, die Knochenstücke sich auflösen und letztlich ein ähnlich desolates Bild entsteht wie bei der „Cuff-Arthropathie“.
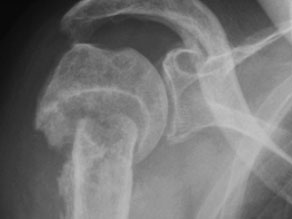
Ausgangssituation: Pseudarthrose nach konservativ behandelter Fraktur bei einem jungen Patienten.
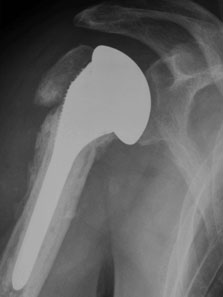
Versuch der Versorgung mittels Frakturschaft–Prothese.
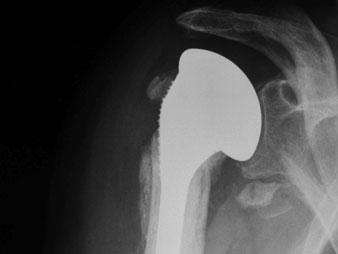
Endresultat nach ca. 1 Jahr: der knöcherne Ansatz der Rotatorenmanschette ist „weggeschmolzen“.
Diese Erfahrung hat den Franzosen Grammont bereits in den 70er Jahren zur Entwicklung der „inversen Schulter-Totalendoprothese“ motiviert.
„Invers“ bedeutet, dass der natürliche Gelenkaufbau – Gelenkpfanne am Schulterblatt, Gelenkkopf am Oberarm – umgekehrt wird:
Die natürliche Gelenkpfanne wird durch eine Halbkugel ersetzt und in den Oberarmknochen wird eine künstliche Gelenkpfanne, meist auf einem Prothesenstiel sitzend eingepasst.

Resultate / Probleme der inversen Schulter-Total-Endoprothese
Die mit einer inversen Schulterprothese versorgten Patienten sind wieder in der Lage, auch ohne Rotatorenmanschette, nur durch Aktivität des äußeren Deltamuskels, den Arm wieder anzuheben.
Auch können die zuvor oft starken Schmerzen hochzuverlässig ausgeschaltet werden.
Allerdings bleibt meistens konstruktionsbedingt eine Einschränkung des sog. „Schürzengriffes“ (Greifen mit der Hand zum Rücken), was die tägliche Hygiene mit dem betroffenen Arm erschwert. Nicht allen Patienten gelingt das komplette Anheben des Armes nach oben.
Nachdem nun mehrere Langzeitstudien vorliegen, hat sich als zentrales Problem der ersten Generation inverser Schulter-Total-Endoprothesen („Delta – I- Prothese“) das sog. „skapulo-humerale (oder auch infraglenoidale) Notching-Phänomen“ erwiesen.
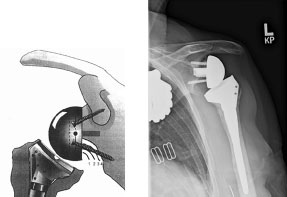

Um eine Koppelung des Gelenkes zu erreichen, hat Prof. Grammont bei der Delta-I-Prothese eine flache Stellung der Gelenkpfanne postuliert.
Hierdurch kommt es v.a. bei anatomisch bedingtem kurzen Skapulahals zu einem Anschlagen des Kunststoff – Einsatzes der inversen Gelenkpfanne am Schulterblattrand beim Anlegen des Armes.
Dies führt zu einem frühzeitigen Kunststoff-Abrieb des Gelenkpfanneneinsatzes und einer hierdurch vom Körper veranlassten Entzündungsreaktion der Gelenkschleimhaut, die zu einem zunehmenden Knochenverlust im Bereich des Schulterblattes unterhalb der Gelenkpfanne führt.Trotzdem liegt die 10-Jahres-Überlebensrate von inversen Schulter-Total-Endoprothesen je nach Studie bei bis zu 90 Prozent (Voraussetzung: älteres Patientenklientel!).
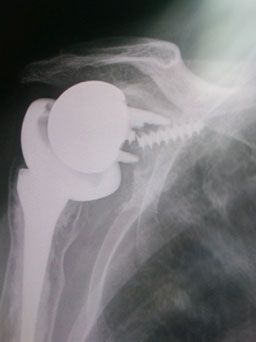

Modernere Nachfolgemodelle der inversen Prothese versuchen durch konstruktive Modifikationen dieses Problem zu vermeiden.
So ist es mit einem modernen System möglich, durch ausgeklügelte Kombination mehrerer technischer Variationen das Risiko des „skapulären Notchings“ gegenüber dem Primärsystem um das 7- fache zu reduzieren (radiologische Studie an 226 Patienten).
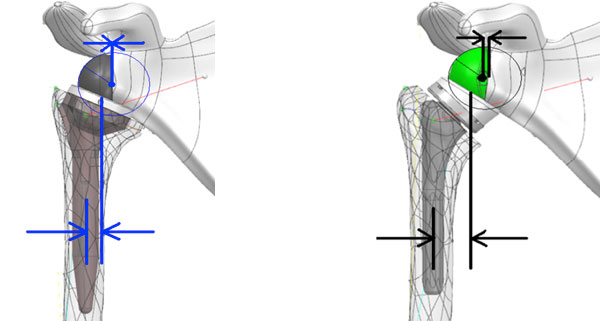
Verhindern des Anschlagens der Schaftkomponente am Schulterblatt durch steileren Winkel zwischen Prothesenstiel und Pfanne

Die von uns bevorzugt verwendete Prothese weist in der inversen Anwendung ein äußerst knochensparendes Design mit einer hervorragenden Primärstabilität auf und ermöglicht, wie andere Systeme der 4. Generation, durch ein modernes „Baukasten – System“ den einmal im Oberarmknochen fixierten Prothesenschaft bei Wechsel von „anatomisch“ zu „invers“ zu belassen.
Letzteres ist deswegen von großer Relevanz, da auch nach Einbau einer anatomischen Prothese durch einen späteren Verlust der Rotatorenmanschette der Wechsel auf eine inverse Prothese notwendig werden kann.
Mit dieser Schulterendoprothese gelingt es aufgrund einer sehr großen Vielfalt an Implantat-Variationen, auch bei abnormaler oder schwer geschädigten Gelenkpfannen-Anatomie ohne aufwendigen Knochenaufbau die inverse Halbkugel stabil zu verankern.
Dieses von dem Franzosen Dr. Flurin und den Amerikanern Drs. Wright und Zuckerman entwickelte System ist bereits seit 2005 erfolgreich auf dem Markt und liefert damit aussagekräftige, positive Langzeitresultate.

3. Sternoclaviulargelenksarthrose (SC-Gelenksarthrose)
Diagnose:
Das Verbindungsgelenk zwischen Schlüsselbein und Brustbein ist deutlich seltener von arthrotischen Problemen betroffen als AC- und Glenohumeralgelenk.
Auch hier entstehen lokale Schmerzen, v.a. bei Abstützbelastungen, aber auch beim zunehmenden Anheben des Armes.
Bereits inspektorisch findet sich typischerweise eine gut sichtbare, druckempfindliche Schwellung im Bereich des Gelenkes.
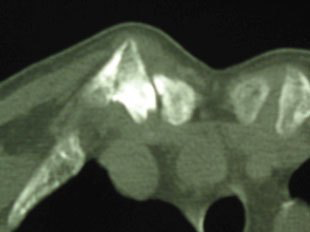
Mit konventionellen Röntgenaufnahmen ist dieses Gelenk sehr schwer zur exakten Darstellung zu bringen. Am besten gelingt dies mit Schichtaufnahmen des oberen Brustkorbeinganges, am besten mittels MRT.
Therapie
Konservative Therapie:
Genau wie beim AC-Gelenk ist initial ein entzündungshemmender Behandlungsversuch sinnvoll, sei es mittels Medikamente oder durch gezielte Kortikoid-Infiltration. Auch eine Therapie – Serie mit Hyaluronsäure – Präparaten kann versucht werden, wenn auch aufgrund der geringen Fallzahlen, genauso wie am AC-Gelenk, aussagekräftige Studien über deren Wirksamkeit fehlen.
Operative Therapie: Die SC- Gelenks – Resektion:
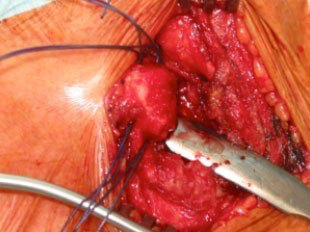
Als ultima Ratio bleibt auch am SC-Gelenk die Knochenabtragung am inneren Schlüsselbeinende als kurative chirurgische Option (sog. „ Resektions-Arthroplastik“)
An diesem Gelenk wird der Eingriff offen – chirurgisch durchgeführt. Zwingend notwendig ist der penible Schutz der hinteren Gelenkkapsel, um die potentiell lebensgefährliche Verletzung wichtiger Blutgefäße im Brustraum zu verhindern. Auch muss unbedingt das Gelenk-stabilisierende Bandsystem erhalten werden.

Orthopaedicum
Freiburg
Wirthstr. 9
79110 Freiburg
in Google-Maps ansehen
Tel: 0761 / 888 40 40
Fax: 0761 / 888 40 41 2
E-Mail: freiburg@das-orthopaedicum.de
Online-Termin Privatsprechstunde Freiburg

Orthopaedicum
Freiburg-Wiehre
Urachstraße 21
79102 Freiburg
in Google-Maps ansehen
Tel: 0761 / 73685
Fax: 0761 / 75548
E-Mail: wiehre@das-orthopaedicum.de
Online-Termin
Freiburg-Wiehre

Orthopaedicum
Lörrach
Karl-Herbster-Straße 7
79539 Lörrach
in Google-Maps ansehen
Tel: 07621 / 5102923
Fax: 07621 / 5102924
E-Mail: loerrach@das-orthopaedicum.de
Online-Termin
Privatsprechstunde Lörrach

Orthopaedicum
Bad Krozingen
Tulpenbaumallee 22a
79189 Bad Krozingen
in Google-Maps ansehen
Tel: 07633 / 14300
Fax: 07633 /14 34 4
E-Mail: bad-krozingen@das-orthopaedicum.de
Online-Termin
Privatsprechstunde
Bad-Krozingen

Orthopaedicum
Staufen
Äußere Neumatten 2
79219 Staufen
in Google-Maps ansehen
Tel: 07633-8208783
Handy: 0176-22010421
Fax: 07633-8208784
E-Mail: staufen@das-orthopaedicum.de
Online-Termin
Privatsprechstunde Staufen
